白血病
このページは、白血病と診断された皆様に、この病気に前向きに取り組んでいただくために作成したものです。
はじめに
白血病とは血液の中の白血球が悪性腫瘍(がん)になった血液がんの一つです。
白血病といっても急性から慢性まであり、どのタイプの白血病であるかによって病状や治療が全くことなります。以下に記載することがあなたにすべてあてはまるわけではありませんので御注意ください。また、わが国では1年間に1万人以上の方がこの病気にかかっていますが、ほかのがんに比べれば患者さんの数は少なく、専門的な病院で治療することがすすめられます。
白血病は未治療の場合にとる病状の経過によって、急性白血病と慢性白血病に分けられ、白血病細胞の由来する血球細胞の種類により骨髄性とリンパ性に分けられます。
急性白血病
その名の通り早い経過をとり、放置すれば必ず短期間に命を落としてしまう白血病です。血液の細胞は、その種である造血幹細胞からそれぞれの役割を持っている赤血球、白血球、血小板に成熟していきます。その過程を分化と呼びます。急性白血病の由来する血球細胞は、造血幹細胞からある程度成熟(分化)した、若い段階で成熟が止まり、血液細胞として機能をほとんどもたない状態でどんどん増え続けます。そのため、多くの場合、赤血球、白血球、血小板への分化がうまくいかないため、3種類の細胞(系統)のうち1~3種類の細胞数が減少します。その結果、赤血球が減少した状態である貧血や病原体(細菌、カビ、ウイルス)への防御を担う成熟した白血球が減少し、感染症にかかりやすくなったり、血を止める役割をする血小板の数が低下して出血が止まらなくなるという症状が起こります。また、肝臓、脾臓、リンパ節等いろいろな臓器に白血病細胞が侵入し、これらが次第に大きくなることで(肥大と呼ばれる)、いろいろな障害を引き起こすことになります。
治療には、抗がん剤を組み合わせた多剤併用化学療法やそれに造血幹細胞移植があります。
末梢血には白血球として主に好中球とリンパ球が見られる。右上に血小板、全体に多数の赤血球が見られる。
血液には、体に酸素を運ぶ赤血球、細菌等の敵から体を守る白血球、出血を止める血小板という血球が含まれ、骨の芯にある骨髄という工場で作られています。骨髄では、全ての血球のもとである造血幹細胞という樹の幹にあたる細胞があり、そこから、枝が生い茂る様に、赤血球・白血球・血小板としての働きを持った細胞へと分かれ成長(分化・成熟と呼びます)します。急性白血病は、骨髄で未熟な細胞が成長してゆく途中で、分化・成熟する働きが失われ、異常な血液細胞が急速に歯止めなく増殖し、正常な血液を作る働きが損なわれてしまう病気です。がん化する血液の細胞により白血病の種類が異なります。大きく急性骨髄性白血病と急性リンパ性白血病に分類しますが、様々検査をおこない、さらに詳しく分類されています。
白血病は、血液細胞の中にしまい込まれた設計図(遺伝子)に何らかの理由で傷がついてしまい、分化・成熟の調節機能が失われることで起こると考えられています。遺伝子の傷がどのようにして白血病の発生に関わるのか、詳細な研究が進められています。
正常な血液成分が減少すると、病原体に対する抵抗力が低下し、熱やだるさなどの風邪のような症状が日増しにひどくなったり、また、生理が止まりにくい、青あざができやすいなど血が止まりにくい症状や、息切れや動悸などの貧血症状が出ることもあります。しかし、全く無症状で、たまたま、受けた血液検査の異常で見つかることもあります。
どのように診断するのですか?
症状だけではこの病気かどうかわかりませんので、まずは、早めにお近くの病院を受診し、血液検査により、血球の数とバランスに乱れがないか調べます。もし、異常があれば、血液内科のある専門病院での精密検査をお勧めします。診断するために特に大切な検査に、骨に細い針を刺して骨髄を少量吸い取り、骨髄中の細胞成分を詳しく調べる骨髄穿刺検査があります。同じ顔(細胞形態)をした未熟で異常な造血細胞が増殖していれば、急性白血病と診断します。さらに、細胞の構造や細胞表面の印(細胞表面抗原)や遺伝子をしまい込む染色体や遺伝子そのものの傷なども調べて、どのような種類の血球がどの成長段階で異常を生じたのか詳しく調べ、病気の型を診断し、治療方法を決める上で役立てます。
急性白血病は、日にちの単位で比較的急速に進行する病気です。もし、この病気が疑われ、精密検査が必要な場合は、その後の治療がより良い状態で開始できるように、できるだけ早く専門病院を受診することが必要です。
急性白血病は、「不治の病」ではありません。
急性白血病とは、骨髄という血液の工場で、血球が成長してゆく機能が失われ、同じ顔をした未熟で異常な血液細胞が急速に歯止めなく増殖し正常な血液を作る働きが損なわれてしまう病気だと説明しました。悪いおできは手術で取りきるというのが一般的な考え方ですが、白血病などの血液がんは、化学療法剤(抗癌剤)が良く効くため、良く切れるメスを使い分けるように、複数の化学療法剤を用いた治療(化学療法)を行います。化学療法の進歩と治療を安全に確実に進めるために支えとなる治療(支持療法)の発達により、今では白血病は不治の病ではありません。この病気を克服し社会復帰をされた方も大勢みえます。
化学療法とはどのような治療ですか?
多くの化学療法剤は、仲間を増やす(複製する)勢いが強い細胞に、より積極的に作用して、内側から工場を壊します。作用の異なる薬を組み合わせた多剤併用療法を数日間行い、白血病細胞を壊します。この際、正常な血液細胞も作用しますが、正常細胞の方が薬の影響からの回復が早いため、うまくいけば、正常の血液細胞から回復します。正常の血液の働きが回復し、白血病細胞が回復する前に化学療法を繰り返すことで、白血病細胞を減らしてゆきます。骨髄中の白血病細胞が、一定量以下に減少し一見完治したように見える状態を「寛解」と呼び、最初に寛解を目指しておこなう強力な治療を寛解導入療法と呼びます。寛解になったら治療は終了ではなく、さらに、寛解をより深く確実なものにするために、地固め療法や維持・強化療法を続けます。白血病の種類により、薬が行き渡りにくい中枢神経などに対して、直接、薬を注射したり、放射線治療を追加することもあります。
化学療法の副作用は?
白血病や化学療法に伴い、正常な血液成分が減少し、病原体に対する抵抗力の低下から感染症を生じたり、血が止まりにくくなったり、貧血症状が起こります。免疫力が低下するため、健常人では問題にならないような弱い病原体による感染(日和見感染症)が起こりやすくなり、それが命に関わることもあります。従って、感染予防や、白血球を増やす薬(顆粒球刺激因子)、輸血などの支持療法が欠かせません。輸血は、善意により、成分献血が普及し、血小板の安全な輸血が可能となりました。胃腸が弱り吐き気や下痢をおこしたり、感染で体が消耗しても、点滴の進歩により、十分な栄養管理ができるようになり、体力的に病気に負けることが減りました。このように、急性白血病は、様々な分野の知恵を結集して集学的に治療を行う病気であり、寛解導入から社会復帰までの長い道のりを、体だけでなく心も支える医療チームが不可欠です。
急性白血病を治すために、「造血幹細胞移植」が必要と耳にしますが、どのような治療ですか?
急性白血病は、白血病細胞を根絶するための化学療法と副作用を和らげる支持療法の進歩により、治る病気となりつつあります。しかし、一旦、寛解という落ち着いた状態となっても、残念ながら、再発してしまう患者さんもみえます。そのため、急性白血病の種類、治りやすさを予測する指標や、実際の治療の効き具合により、さらに踏み込んだ治療が必要な場合があります。
「骨髄移植」は、「造血幹細胞移植」の一つです。「造血幹細胞移植」は、急性白血病が寛解となった後に、悪い細胞を含む造血細胞を、強力な治療(化学療法・放射線療法)で根絶させ、その後で、健康な血液をつくるもとの(樹木でいう幹にあたる)造血幹細胞を、輸血と同様、点滴で体内に入れる治療法です。造血幹細胞として、自分のものを利用する「自家移植」と、他人のものを利用する「同種移植」があり、どこの幹細胞を採取するかにより「骨髄」「末梢血」「臍帯血」があります。がんの知識/いろいろながんの「造血幹細胞移植」もご一読ください。
急性白血病の場合、同種移植が広く行われますが、提供者(ドナー)の協力が不可欠です。健康な兄弟姉妹の中で白血球の型を決めるヒト白血球型抗原(HLA)が一致するドナーを探します。HLAが合う確率は1/4ですが、少子化の中で探すことは難しくなりつつあります。HLAを合わせることは、移植した細胞が安定して根付くことや、新しく造られたドナーの白血球が宿主(患者の体)への攻撃(移植片対宿主病)を起こさずに守ってくれることに深く影響します。他人でもHLAが一致することがあり、その確率をよくするために、ひとりでも多くのバンクドナーの協力が必要となります。
全身麻酔をかけて骨盤の骨から骨髄液を頂く方法(骨髄移植)と、白血球を増やす薬を投与し成分献血と同様な方法で体を巡る血液(末梢血)から幹細胞を採取する方法(末梢血幹細胞移植)があります。臍帯血バンクは、予め臍帯(へそのお)に存在している幹細胞を凍結保存し、必要な患者さんに提供するシステムで、待ち時間が短い等の利点がありますが、体重の大きな成人には細胞数が足りない等の課題があります。
名古屋地区は骨髄バンク先駆けの地でもあり、愛知県がんセンターは、化学療法から各種造血幹細胞移植まで幅広い治療法を提供しています。
慢性骨髄性白血病
慢性白血病の由来する血球細胞は造血幹細胞にかなり近い異常な細胞ですが、成熟する能力と細胞としての機能をもった細胞が、数のコントロールができず増えすぎてしまう病気です。
ゆっくり病気が進行する「慢性期」が続き、白血病自体による致命的な合併症が起こらなければほぼ全例で「移行期」という時期が訪れ、5~7年目で「急性転化」と呼ばれる時期になります。急性転化になると、機能をもたない若い白血病細胞が無制限に増え続け、急性白血病のような状態になります。ただし、慢性骨髄性白血病が急性転化した際の白血病細胞は、抗がん剤等の効きが悪く、患者さんの余命は一般的に数ヶ月となります。
最近では、この白血病に特異的によく効く薬(分子標的薬:チロシンキナーゼ阻害薬)の開発によって治療成績は大きく向上しています。
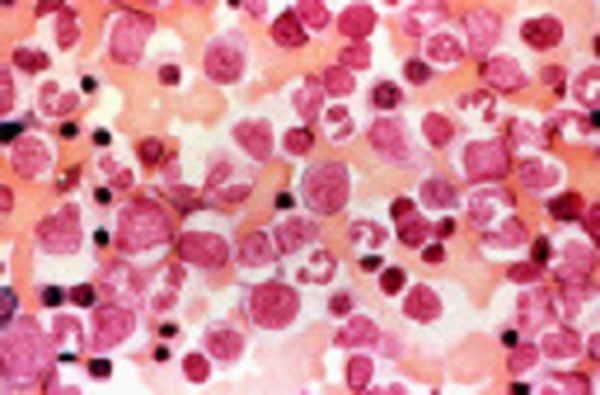
慢性骨髄性白血病とはどのような病気ですか?
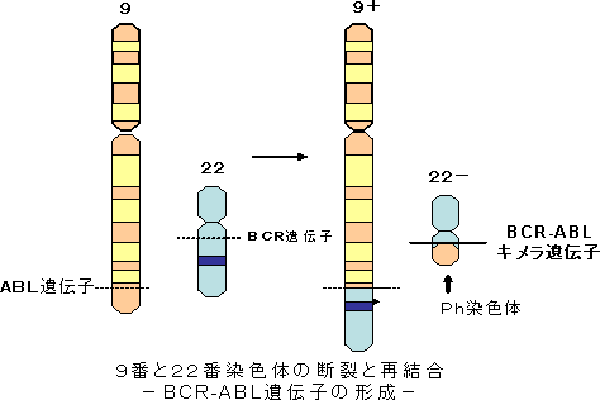
血液中の白血球には、顆粒球、リンパ球と単球がありますが、このうち、リンパ球以外の細胞は、骨髄組織の中で常に生成され、血液中へ放出されています。慢性骨髄性白血病は、血液中の顆粒球や単球が異常に増え、脾臓が腫れることが特徴の白血病です。この白血病では、細胞中の遺伝子が存在する場である染色体に特徴的な異常があります。9番と22番染色体が転座と呼ばれる構造異常をおこし、フィラデルフィア染色体と呼ばれる異常染色体を形成します。9番と22番染色体には、ABL遺伝子とBCR遺伝子が存在しますが、それぞれが途中で切断されて、切断された箇所から2つの遺伝子部分的に入れ替わり、2つの遺伝子が1つの遺伝子(BCR-ABLキメラ遺伝子、下図)を形成します。この異常は、慢性骨髄性白血病だけに認められる異常であるため、BCR-ABL遺伝子が存在すれば、慢性骨髄性白血病と診断できます。また、この遺伝子異常は、慢性骨髄性白血病のがん化の原因であることもわかっています。この異常は正常の細胞には認められませんし、遺伝することはありません。
どのように診断するのですか?
健診などで、白血球が増加していることがきっかけで診断されます。多くの症例では、白血球に加えて、血小板も増加しています。また、程度の差はありますが脾臓も大きくなっています(脾腫)。但し、白血球や血小板が増えたり、脾腫を認めたりする病気は慢性骨髄性白血病だけはありませんので、診断のためには、染色体や遺伝子検査をおこないます。これまでに述べたように、慢性骨髄性白血病には特徴的な染色体異常とその結果起こる遺伝子異常がありますので、その異常を持っているかでどうかで診断をします。すなわち、染色体検査でフィラデルフィア染色体を持っているか、遺伝子検査でBCR-ABL融合遺伝子を持っていれば、慢性骨髄性白血病と診断します。
慢性骨髄性白血病には、慢性期、移行期、急性期があります。移行期と急性期を合わせて、進行期と呼ぶことがあります。慢性期には、白血球や血小板は増加してある程度の脾腫を認めますが、自覚症状はほとんどありません。治療をせずに放っておくと、慢性期から、移行期を経て、急性期となります。急性期なると、急性白血病と同じ状態になります。急性期になることを、急性転化とも呼びます。
どのような治療がありますか。
分子標的薬(チロシンキナーゼ阻害剤)
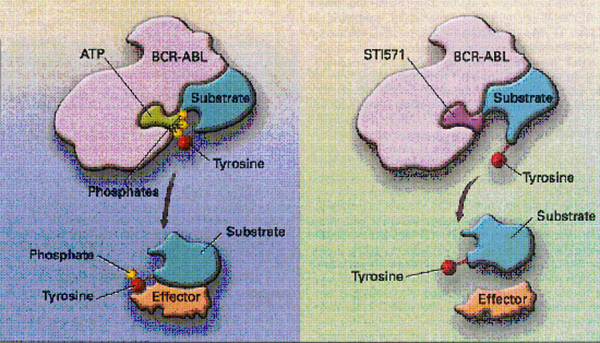
従来は、慢性期には、抗癌剤とインターフェロンで治療をおこなっていました。その後、慢性骨髄性白血病の原因であるBCR-ABL遺伝子の機能を押さえる薬剤(分子標的薬)、チロシンキナーゼ阻害剤が開発され、現在では第一選択薬として使用されています。第一世代のチロシンキナーゼ阻害剤であるイマチニブ(商品名:グリベック)は、慢性骨髄性白血病の治療成績を飛躍的に改善しました。その作用機序を下図に示します。イマチニブは、慢性骨髄性白血病に非常に有効な治療薬で、連日内服することで、ほとんどの患者さんで白血球や血小板の数が正常化します。さらに内服を続けますと、1年くらいの間に、白血病細胞(BCR-ABL遺伝子を持った細胞)の比率が低下していき、見かけ上、正常な白血球にもどった状態(細胞遺伝学的完全寛解)となる患者さんが7割以上になります。更に最近の研究から、一定期間、薬を内服後、ある一定以上の効果が認められた場合に、薬の内服を止めても、再発しない患者さんがいることがわかってきました。すなわち、チロシンキナーゼ阻害剤で慢性骨髄性白血病が治癒する可能性があることが示されています。
グリベックは、有効な治療薬ですが、治療中にBCR-ABL遺伝子に変化が起きると効果が弱くなる欠点があります。この問題を解決するために、さらに効果の高い薬剤である第二世代チロシンキナーゼ阻害薬としてダサチニブ(商品名:スプリセル)、ニロチニブ(商品名:タグシナ)、が開発され、現在は初回治療として広く使用されています。現在では、ダザチニブ、ニロチニブに加えて、新たな第二世代チロシンキナーゼ阻害剤であるボスチニブ(商品名、ボシュリフ)が承認しれました。また、これらの薬剤で効果が認められないBCR-ABL遺伝子変異(T315I)にも効果のある第三世代チロシンキナーゼ阻害剤ポナチニブ(商品名、アイクルシグ)も承認され、使用できるようになりました。各薬剤の副作用については、短期的・長期的に特徴的な副作用が報告されています、専門医の適切な管理のもとで治療を継続してゆくことが大切です。
造血幹細胞移植
チロシンキナーゼ阻害剤で十分な効果がえられない場合や移行期や急性期に以降した場合は、若年者では造血幹細胞移植を考慮します。これは、大量の抗癌剤や放射線で白血病細胞を根絶した後、ドナーの造血幹細胞を輸注するものです。がんの知識/いろいろながんの「造血幹細胞移植」も参考にしてください。
急性期(急性転化)の治療
経過中、芽球と呼ばれる幼若細胞が急速に増え急性白血病と同じ状態になることがあります(急性転化)。この場合は、急性白血病に準じた抗癌剤治療を行い、可能ならば造血細胞移植をおこないます。急性転化を起こすと、抗癌剤治療には反応しない場合が多く、抵抗性を示しますので、急性転化しないように治療をしていくことが重要です。
慢性リンパ性白血病
白血病化したリンパ球が異常増殖する疾患です。白血球増加(異常リンパ球の増加)が初発症状で、初期にはほとんど症状がありません。病気が進行すると貧血、血小板減少、リンパ節腫大などの症状が出現します。病気の進行は緩徐で、すぐ病状が悪化するわけではありません。病状の悪化は個人差がありますが、10年以上経っても、病状の悪化のみられない患者さんも多く、このような患者さんでは治療は行いません。病状がすすんで症状が認められた時に治療をおこないます。慢性リンパ性白血病は、欧米人に多く、日本人ではまれです。
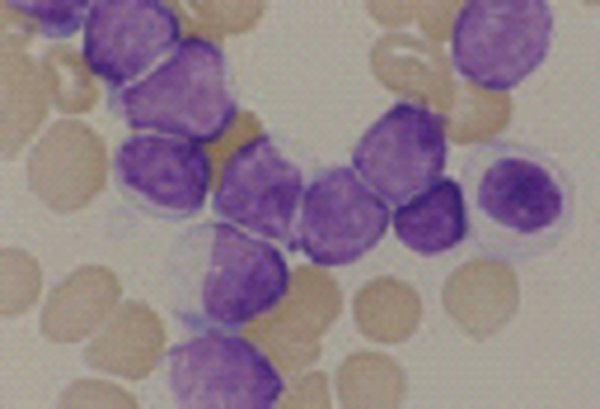
症状と診断
血液中には単位あたり2000個程度のリンパ球が存在し、感染症の時に数を増やしつつ活動します。しかしながら、感染症もないのにリンパ球が5000個以上まで増えていたら、慢性リンパ性白血病の可能性があります。この白血病は、日本では頻度が低い疾患で白血病全体の5%程度です。この白血病細胞はリンパ球のうち、Bリンパ球に由来することがほとんどです。この白血病細胞の形態は、細胞の形が正常なリンパ球と非常によく似ており、顕微鏡では、見分けがつきにくいので、細胞の表面に存在する免疫グロブリンやその他の細胞表面のたんぱく質を調べることが診断の手がかりとなります。さらに、遺伝子や染色体の検査でも異常があれば、診断はより確かになります。このほか、慢性リンパ球性白血病にはBリンパ球以外にもTリンパ球やナチュラルキラー(NK)細胞由来のものもあります。
慢性リンパ球性白血病と診断されても、特別な症状のないことも多く、実際、健診などの血液検査で偶然発見されたり、リンパ節や脾臓の腫脹、貧血などの精査により判明する場合もあります。また、自己免疫性溶血性貧血などの免疫異常を合併することもあります。
治療はいつするの?
この白血病は他の白血病とは異なり、ほとんどの場合、診断後直ちに治療の必要はありません。この白血病は、無治療でも長期間病状の進展がなく、症状のない時に治療をしても治療成績(生存率)を向上させないからです。
一般的には、リンパ節腫大、肝臓、脾臓の腫大、貧血、血小板減少などの、病気の進展や症状が出現した場合に治療を開始します。治療は、抗癌剤治療に加えて、最近、抗体薬(リツキシマブ)、ブルトン型キナーゼ阻害剤(イブルチニブ)やBCL-2阻害薬(ベネトクラックス)などの分子標的薬が承認され、使用できるようになりました。治療に際しては、ニューモシスチス肺炎、サイトメガロウイルス感染症、真菌感染症などの日和見感染症を予防することも重要です。

