子宮頸がん
子宮頸がんについて
はじめに
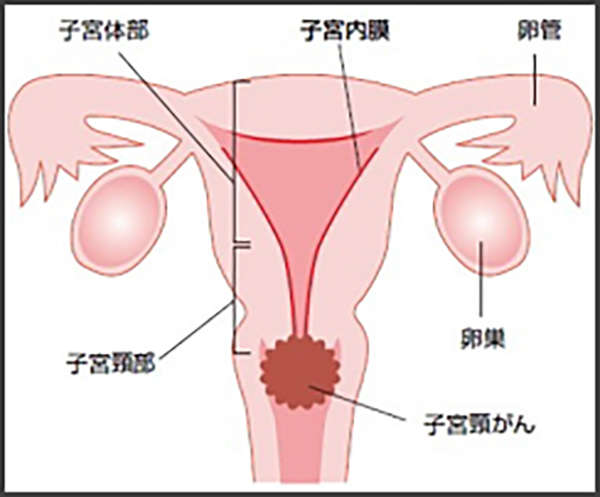
子宮がんは、子宮体部にできる「子宮体がん」と、子宮頸部にできる「子宮頸がん」に分類されます。「子宮頸がん」は、子宮の入り口の子宮頸部と呼ばれる部分から発生します。子宮の入り口付近に発生することが多いので、出血などの症状が早い段階で出現したり、婦人科の診察で観察や検査がしやすく、発見されやすいがんです。また、早期に発見すれば比較的治療しやすく予後のよいがんですが、進行すると治療が難しいことから、早期発見が極めて重要です。国内では、毎年約11,000人の女性が子宮頸がんにかかり、約3,000人が死亡しており、また近年、患者数も死亡率も増加しています。
病気の原因
子宮頸がんのほとんどは、ヒトパピローマウイルス(HPV)というウイルスの感染が原因であることがわかっています。このウイルスは性的接触により子宮頸部に感染します。HPVは男性にも女性にも感染するありふれたウイルスであり、性交経験のある女性の約80%の人は、一生に一度は感染機会があるといわれています。HPVに感染しても、90%の人においては免疫の力でウイルスが自然に排除されますが、10%の人ではHPV感染が長期間持続します。このうち自然治癒しない一部の人は異形成とよばれる前がん病変を経て、数年以上をかけて子宮頸がんに進行します。また、HPVとは関係のないがんもあります。
初期症状
1)子宮頸がん検診異常
- 子宮頸がんの検診でがん検診の「精密検査が必要」と言われた場合
- 子宮頸がんは通常、早期にはほとんど自覚症状がありません。
2)不正性器出血
- 異常なおりもの(濃い茶色や膿のようなおりもの、水っぽいおりものなど)が続く
- 生理でもないのにおりものに血液が混じる(不正出血)
- 性行為の際の出血(接触出血)
- 下腹部の痛みなど
気になる症状があるときは、ためらわずに早めに婦人科を受診しましょう。
診断の為の検査
1)子宮頸部細胞診検査
子宮頸がん検診で行われている検査です。子宮頸部表面全体をブラシなどで擦ってその部分の細胞を採取し、顕微鏡でがん細胞の有無を見る検査です。異常な細胞が見つかってもがんと診断されるものは一部で、多くは異形成とよばれるがんの一歩手前の段階のものです。細胞診で異常が見つかっても、がんと決まったわけではありません。
2)コルポスコピー
「細胞診で陽性」と判定された人が次に受ける検査は、コルポスコピー(膣拡大鏡診)という検査です。これは、コルポスコープと呼ばれる拡大鏡を使用して、子宮頸部を拡大して観察する検査です。肉眼では分からない病変部を拡大して見るだけではなく、酢酸処理をすることにより、病変部と健常部を識別させることができます。
3)子宮頸部組織検査
子宮頸部の一部を採取し(生検)、顕微鏡で観察して子宮頸がんや子宮頸部異形上皮の確定診断を行います。この際に、コルポスコピー検査を用いて病変を確認したうえで生検を行います。しかし、細胞診とは異なり、子宮頸部の一部しか採取できませんので、細胞診の結果と組織検査と異なる場合もあり、最終的には細胞診と組織検査の結果から総合的に診断します。それでも診断が困難な場合は、子宮の入り口付近を部分的に切除する子宮頸部円錐切除術を行い、組織診断を行います。
4)画像診断
肉眼的に明らかながんがある場合や診察・検査でがんがある可能性が高い場合に、CT・MRI・PET検査等の画像診断でがんが広がりやリンパ節・別の臓器への転移がないかを調べます。ただし1cm以下の小さな病変はわからない場合があります。
5)ヒトパピローマウイルス(HPV)の検査
現在、当院でも、保険適応で、(1)検診の結果でASC-USの場合のハイリスクHPV検査と、(2)組織検査で軽度異型上皮(CIN1)、中等度異型上皮(CIN2)と診断された場合のHPV型判定が行えます。それ以外の希望者は、自費での検査となりますが、当院では行っておりません。その理由としては、HPV感染は、8~9割が自然消失すること、および高度異型上皮以外は治療の必要があり、HPVの検査結果は治療方針に影響を与えないからです。
治療
子宮頸がんの治療方法は、手術療法、放射線療法、化学療法(抗がん剤)の3つを単独、もしくは組み合わせて行います。病気の進行期(ステージ)と患者さんの年齢や治療後の妊娠希望の有無、基礎疾患(持病)の有無などにより、担当医と十分に話し合って最適な治療法を選択することが大切です。
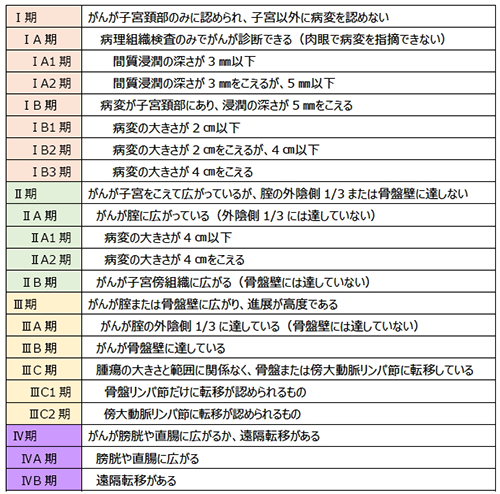
1)病期の進行期(ステージ)の決定
子宮頸がんでは、治療開始前の臨床所見や画像所見に加えて、生検や手術標本といった病理学的所見を加味して総合的に進行期分類を決定します。これをもとに治療法の選択を行います。
2)治療の選択
下の図は、子宮頸がんに対する治療方法を示したものです。図にある治療法は原則的なものですので、がんの組織型、全身の状態や合併症の有無、妊娠の希望などによっては別の治療法を選択することもあります。
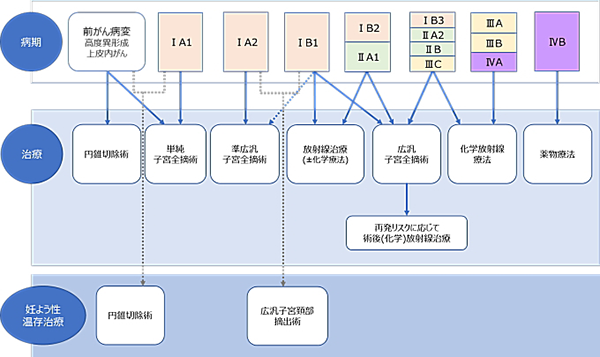
最も大切なことは、病状やご本人およびご家族の希望に合った最良の子宮頸がんの治療を安全に行える事であると考えています。そのため、各治療法の適応や選択についてはお一人お一人慎重に検討させていただいております。
3)治療の種類
手術療法
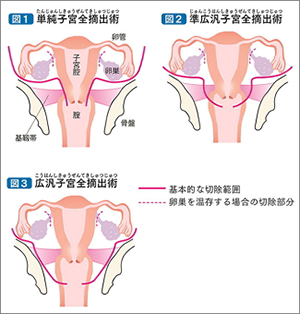
前がん病変の高度異形成や上皮内がんと、I~II期の子宮頸がんに対する有効な治療法が手術です。がんの広がりにより子宮頸部または子宮全部を切除します。子宮温存手術(妊よう性温存治療)には、円錐切除や子宮頸部広汎全摘術があります。子宮全摘術には、単純子宮全摘術、準広汎子宮全摘術、広汎子宮全摘術の3種類があり、切除範囲が徐々に広くなります。
手術方法の選択については、2)治療の選択の図.子宮頸がんの治療の選択をご参照ください。卵巣と卵管は、年齢、病状に合わせて、切除するかどうかを決めます。切り取った組織は、顕微鏡で詳しく調べて(病理検査)、がんの広がりを診断し、手術後の治療方針を決めます。前がん病変に対する単純子宮全摘出術では腹腔鏡下手術も広く行われています。また、子宮頸がんに対する腹腔鏡下手術も保険適用になっていますが、実施可能な病院は限られています。当院でも施行可能ですが、適応についてはお一人お一人慎重に検討させていただいておりますのでご相談ください。
手術後の合併症
子宮頸がんの手術に伴う合併症には、足や下腹部のむくみ(リンパ浮腫)、排尿のトラブル、便秘、腸閉塞、更年期障害と同様の症状(卵巣欠落症状)などがあります。近年、手術の技術や合併症の予防法が向上し、合併症の発症する割合は低くなってきています。しかしながら、一定の割合で合併症は起こりますので、気になる症状があるときは、担当医に相談しましょう。
妊よう性温存治療
前がん病変からIB1期までの方で将来子どもをもつことを希望している場合には、妊よう性温存治療(妊娠するための力を保つ治療)が可能かどうか、治療開始前に担当医に相談してみましょう。がんの性質や大きさなど一定の基準を満たしている場合、前がん病変からIA1期までは子宮頸部円錐切除術、IA2~IB1期までは広汎子宮頸部摘出術を行い、妊娠する機能を残しつつ治療を行うことが可能です。しかし、治療後に妊娠した場合に早産する率が高くなったり、子宮の入り口が狭くなって月経血が外にでにくくなったり、妊娠しにくくなる可能性があるため、子宮頸がんの手術治療が将来の妊娠に与える影響についても、確認しましょう。
放射線療法
放射線治療は手術、薬物療法などと並んで、がんに対する主な治療法の1つです。細胞内のDNAを直接傷つける高エネルギーのX線やガンマ線などの放射線をがんに照射し治療するものです。子宮頸がんに対しては、骨盤の外から照射する外照射と、直接子宮頸部のがんに照射する腔内(くうない)照射、また、放射線を出す物質をがん組織やその周辺組織内に直接挿入して行う組織内照射があります。子宮頸がんでは、病期にかかわらず放射線治療を行うことができますが、比較的進行したがんの場合には、抗がん剤とともに放射線治療を行うこと(化学放射線療法)が多くなっています。また術後再発リスクの高い人や、初回治療で放射線治療を行わなかった人の再発の際の治療手段にもなります。
放射線療法の副作用
放射線治療の副作用には、照射開始後数週間以内に起こる急性反応と、治療後数カ月から数年たってから起こる晩期合併症があります。急性反応には、だるさ・吐き気や照射された部位の皮膚炎、粘膜炎、直腸炎や膀胱炎などがあります。しかしこれらは治療終了後には通常自然に治っていきます。晩期合併症には、消化管からの出血や閉塞、穿孔(せんこう:穴が開く)、直腸腟ろう(直腸と腟がつながって腟から便が漏れる症状)などがあります。尿路の障害として、出血、感染や、膀胱尿管腟ろう(膀胱や尿管と腟がつながって腟から尿が漏れる症状)、その他に腟が狭くなったり、腟の壁同士がくっついたりすることなどがありますが、必ずしも起こるものではありません。
薬物療法
子宮頸がんでの薬物療法は、主に、遠隔転移のある進行がんや再発した場合に行われます。クオリティ・オブ・ライフ(QOL:生活の質)を保ち生存期間を延ばすことが治療の目標となります。また、腫瘍が大きく、手術や放射線治療だけでは十分な効果が期待できない場合にも使用することがあります。
化学療法
子宮頸がんに対しては、白金製剤のみによる治療と他の薬を併用する治療が行われています。また、放射線治療の効果を高めるために白金製剤が使われることがあります。子宮頸がんで使う主な白金製剤に、シスプラチン、カルボプラチン、ネダプラチンがあります。白金製剤以外の薬には、パクリタキセル、イリノテカン、ノギテカンなどがあります。点滴や内服などの投与方法が用いられ、使用する抗がん剤はその状況に応じて選択されます。
分子標的薬
分子標的薬は、がん細胞の増殖に関わるタンパク質を標的にしてがんを攻撃する薬です。進行・再発子宮頸がんに対して、ベバシズマブが新たに保険適用になり、抗がん剤とともに使うことによって、治療成績の向上が期待されています。
4)緩和ケア/支持療法
緩和ケアとは、がんと診断されたときから、QOLを維持するために、がんに伴う体と心のさまざまな苦痛に対する症状を和らげ、自分らしく過ごせるようにする治療法です。がんが進行してからだけではなく、がんと診断されたときから必要に応じて行われ、希望に応じて幅広い対応をします。
なお、支持療法とは、がんそのものによる症状やがん治療に伴う副作用・合併症・後遺症による症状を軽くするための予防、治療およびケアのことを指します。
患者さんを中心としたケアスタッフ(家族・医療者)間のコミュニケーションを充実させ、ひとつのチームとして対応することが、患者さん・ご家族へのよりよいケアにつながるとされています。
5)転移・再発したがんの治療
転移とは、がん細胞がリンパ液や血液の流れなどに乗って別の臓器に移動し、そこで成長することをいいます。また、再発とは、治療の効果によりがんがなくなったあと、再びがんが出現することをいいます。
転移の治療
子宮頸がんで多くみられるのは、肺、脳、傍大動脈リンパ節(骨盤より上の大動脈まわりのリンパ節)、骨への転移です。転移の治療は、がんの部位や数、年齢や体の状態などにより、さまざまです。一般的に、転移が1カ所から数カ所程度で部位が限定される場合には放射線治療や手術を選択することが多くなります。また、転移が複数の部位にまたがる場合には薬物療法を選択することが多くなります。薬物療法は、白金製剤を含む2種類の抗がん剤で治療します。分子標的薬を併用することもあります。
再発の治療
再発の治療は、再発した場所が、以前に放射線をあてた部位か、あてていない部位かによって大きく方針が異なります。放射線をあてていない部位の再発では、放射線治療が行われます。放射線治療中に抗がん薬を併用する治療も検討します。放射線をあてた部位に再発した場合には、手術や再度の放射線治療をすると合併症の頻度が高くなります。そのため薬物療法が選ばれることも多いですが、効果があまり期待できないため、QOLを保つために症状を和らげる治療も検討します。骨盤内のみの再発の場合、直腸や膀胱などもあわせて摘出する骨盤除臓術が行われることもあり、その場合は人工肛門や人工膀胱をつくることが必要となります。
再発した場所が遠隔の部位や放射線治療をあてた部位などの場合(とくに複数の場合)、たちの悪い性質を持っていることが多く、治療の目的は、がんを治す目的から、つらい症状を緩和しながらがんとつき合うという目的に変化していきます。治療の副作用も強くでる傾向があり、生活の質を維持しながら治療を行っていくことが大切です。なかには再発後も長期生存している患者さんもいます。日進月歩で治療の開発も進んでいますので、条件を満たせば開発中の治療(臨床試験や治験)を受けることもできます。
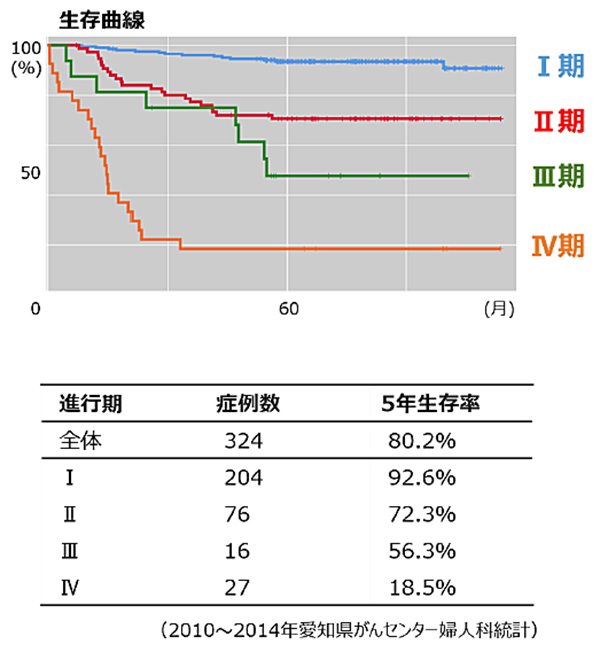
治療成績
当院での2010年から2014年の5年間における治療成績を示します。
「子宮頸がん」参考文献
- がん情報サービス 各種がん「子宮頸がん」.国立がん研究センターがん情報サービスHPより一部抜粋
- 産科・婦人科の病気「子宮頸がん」.公益社団法人日本産婦人科学会HPより
- 日本婦人科腫瘍学会編.患者さんとご家族のための子宮頸がん・子宮体がん・卵巣がん治療ガイドライン第2版.2016年,金原出版
- 日本婦人科腫瘍学会編.子宮頸癌治療ガイドライン2017年版,金原出版
- 日本産科婦人科学会・日本病理学会編.子宮頸癌取扱い規約 病理編 第4版.2017年,金原出版
「子宮頸がん」、「がん検診で要精密検査」と言われた患者さんへ
当院に受診される場合
他の病院で「子宮頸がん検診で異常と言われた」、「子宮頸がんと言われた」、「子宮頸がんの再発と言われた(セカンドオピニオンを含む)」という患者さんであれば、かかりつけの医療機関からの紹介状や検査結果、できる限り病理標本や細胞診標本をご持参ください。
子宮頸がん検診での異常(ASC-US, LSIL, HSIL, ASC-H)など、あきらかながん以外の結果の方に検査を行う場合、火曜・木曜(隔週)の午後に、子宮頸がん検診の精密検査を含めたコルポスコピー外来を行っております。検査をしてすぐ1~2週間以内で受診されるより、すこし間隔を開けた3~4週後で月経中を避けての受診をお勧めしております。かかりつけ医や検診の医療機関より予約がとることが可能ですので、検査を行った施設にご相談ください。
事前予約を取られなかった場合、検診結果や紹介状をご持参されれば、当日お待ちいただければ診察を行いますが、予約の方が優先となりますので、場合によっては4~5時間お待ちいただくこともございます。ご了承ください。

